Il était une fois..
Il s’agit d’une maladie provoquée par le coronavirus SARS-CoV-2 qui a fait son apparition en Décembre 2019 à Wuhan en Chine. Il a été alors signalé pour la 1ère fois par le biais d’apparition d’un cluster de cas de pneumonie virale là-bas.
En 2002/2003: en 6 mois, l’épidémie de SRAS provoque quelques 800 décès appx sur près de 8000 personnes notamment en Chine.
En 2015: une épidémie de syndrome respiratoire du Moyen Orient causé par le MERS-CoV reste contenue dans la péninsule arabique.
En 2020: le nouveau SARS-Cov-2 touche plus de 2,4millions de personnes dans le monde (appx 193 pays) et cause 165000 morts avec un moindre taux de mortalité (0,25-5% pour SARS-CoV-2 vs 10% pour SARS.
Les symptômes les plus fréquents sont: fièvre, toux sèche, fatigue, maux de tête. Un peu moins fréquents: la perte d’odorat et du goût, mal de gorge, congestion nasale, des conjonctivites, douleurs musculaires et articulaires, eczéma, diarrhée, frissons, vertiges
mais aussi, pertes d‘appétit, essoufflement, douleurs thoraciques.
De manière rare: convulsions, anxiété, dépression, irritabilité, troubles du sommeil et quelques autres complications neurologiques graves.
Pour résumer n’importe qui peut être infecté par le virus et avoir une forme grave de la maladie. Pour autant, les populations les plus fragiles (>60 ans et ceux avec des antécédents médicaux comme hypertension artérielle, problèmes cardiaques ou respiratoires, diabète, obésité ou cancer) ont un risque plus important de developper une forme grave de cette maladie.
Certaines personnes qui ont eu ce virus (ayant été ou pas hospitalises) ont continué à ressentir les symptômes de cette maladie (notamment la fatigue et l’essoufflement) pendant des périodes longues, après leur « guérison ». Des recherches continuent pour comprendre/expliquer la raison, la fréquence de ces cas et et la durée à laquelle peuvent persister les symptômes prolongés de la maladie.
La majorité des vaccins en développement ciblent la protéine Spike du virus (aussi appelée « protéine spicule » ou « protéine S »). Cette protéine est située à la surface de l’enveloppe du SARS-CoV-2 et lui permet de se fixer à un récepteur cellulaire pour pénétrer dans les cellules. Son rôle dans l’infection est donc central: développer des anticorps contre cette protéine permettait de se protéger contre l’infection, ce qui en fait la cible de la plupart des vaccins développés en 2020.
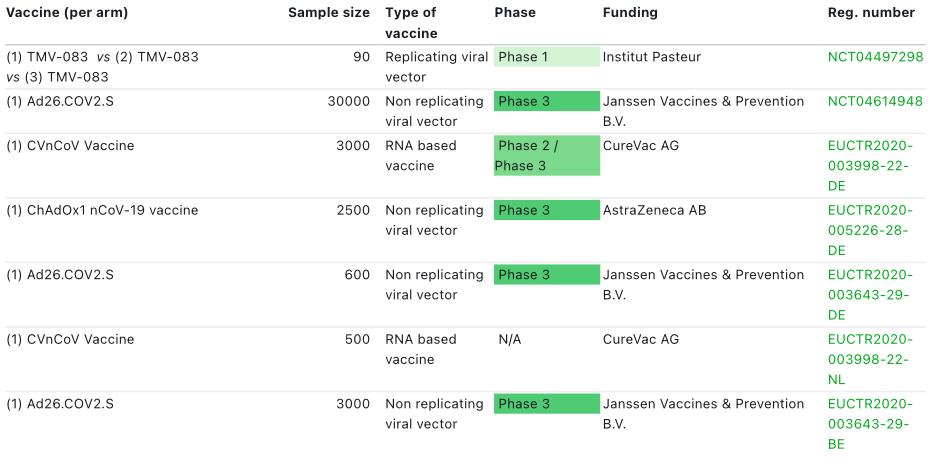
Différentes technologies vaccinales sont utilisées comme vaccins contre la Covid-19.
– Les « nouvelles » technologies, basées sur :
– l’utilisation d’acide nucléique « pur » (ADN ou ARN), c’est à dire la séquence génétique d’une protéine-cible, ici la protéine S (ex : vaccins à ARN développés par Moderna-NIH et par Pfizer-BioNTech, et vaccins à ADN)
– l’utilisation d’un vecteur viral dans le génome duquel a été inséré le gène de la protéine-cible, ici la protéine S du SARS-CoV-2 (ex : vaccins développés par l’Université d’Oxford-AstraZeneca, Johnson & Johnson/Janssen, les vaccins de Merck-Institut Pasteur, le vaccin Spoutnik V de Gamaleya développé en Russie, le vaccin de CanSinoBio développé en Chine …).
En France, à date, il court 6 essais cliniques en partenariat avec d’autres pays.
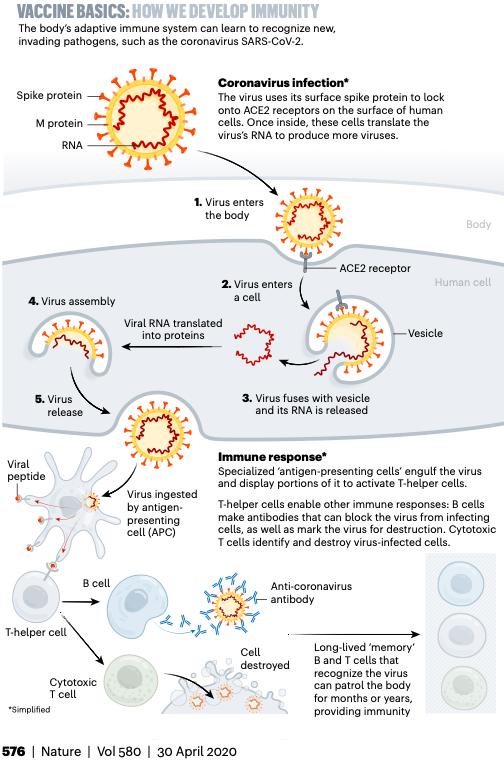
En bref… (pour ceux qui n’ont pas envie de parcourir l’image 🙂
Lors d’une infection virale, le virus s’intègre dans nos cellules et utilise leur « machinerie » pour se multiplier. Les symptômes de la maladie sont visibles à cette étape. Notre corps dispose de plusieurs « outils » pour combattre la maladie dans le sang.
Les macrophages, qui phagocytent et digèrent les germes et les cellules qui meurent et présentent des parties des virus qui servent à les reconnaitre, les antigènes, aux lymphocytes T auxiliaires. Ceux-là sécrètent des interleukines qui activent les lymphocytes B et d’autres lymphocytes T.
Les lymphocytes B sont des globules blancs défensifs: ils vont produire des anticorps qui reconnaissent les antigènes viraux (peptides) et vont s’attaquer donc aux virus.
Les lymphocytes-T cytotoxiques sont des globules blancs défensifs qui s’attaquent aux cellules déjà infectées par le virus pour les lyser.
Le temps d’incubation du virus dans le corps humain avant la primo-réaction immunitaire (apparition des premiers symptômes) est de 5 à 7 jours. En cas d’exposition ultérieure, notre système immunitaire se souviendra comment reconnaitre le même virus, grâce aux lymphocytes T (cellules mémoire) et les lymphocytes B vont produire des anticorps pour l’attaquer.
Le but de la vaccination est d’apprendre au système immunitaire à reconnaître, mémoriser et bloquer de la même manière, mais en toute sécurité, un micro-organisme à l’origine de la maladie visée. Dans ce cas, la réponse immunitaire induite permettra d’éviter la survenue de la maladie ou d’en atténuer les manifestations cliniques. L’apprentissage du système immunitaire consiste à lui présenter un ou plusieurs antigènes propres au micro-organisme (comme la protéine virale S de surface) pour obtenir l’activation de lymphocytes B qui produisent des anticorps capables de reconnaitre cette protéine et des lymphocytes T.
Nouveau!
Le vaccin à ARNm comprend notamment la séquence de la protéine virale qui permettra sa fabrication par la machinerie cellulaire. Lors de l’injection dans un muscle du vaccin à ARNm, l’ARNm vaccinal pénètre dans les cellules du muscle et est traduit dans le cytoplasme en protéines (ici la protéine S). La protéine S ainsi produite prend la conformation (la forme) qu’elle a habituellement. Elle est présentée à la surface cellulaire, pour être détectée par notre système immunitaire et déclencher:
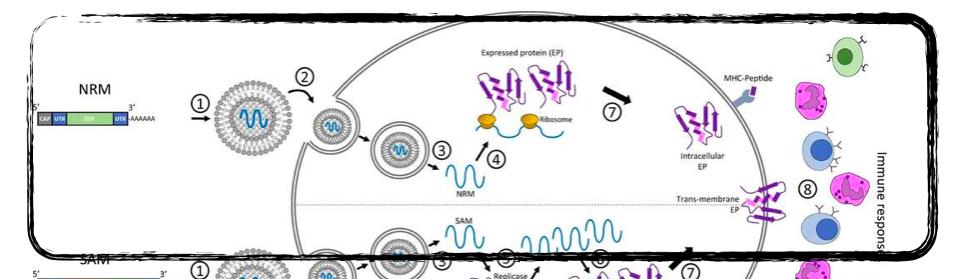
C’est un avantage par rapport aux vaccins inactivés ou sous-unitaires, qui induisent une réponse immunitaire uniquement de type anticorps. Ainsi, en cas de rencontre ultérieure avec le coronavirus, ces cellules pourront reconnaître et combattre efficacement le SARS-CoV-2 avant qu’il ne développe une infection.
Sachez que…
La durée de vie des ARN est courte. Ils seront détruits par les enzymes cellulaires au bout de quelques heures à qq jours. Les vaccins ARNm ne peuvent pas modifier nos gènes (qui eux sont sous forme d’ADN). ll n’y a pas de possibilité que l’ARN des vaccins donne naissance à de séquences d’ADN et soit intégré dans le génome de la cellule hôte.
Dans les vaccins à ADN, l’acide nucléique est sous une forme circulaire fermée qui ne peut pas s’intégrer à l’ADN chromosomique. Par ailleurs, le vaccin ne contient pas l’enzyme qui permettrait cette intégration.
Le recul ..?
Il n’existait jusqu’à aujourd’hui aucun vaccin à ARNm homologué. Cependant, les chercheurs y travaillent depuis plus de 20 ans …grâce à la persistance de Katalin Kariko. Cette technologie a fait l’objet d’améliorations continues.
Les preuves d’efficacité de ces vaccins proviennent de deux vastes essais cliniques de phase 3 randomisés, en double aveugle et avec un groupe placebo. Ces deux essais (l’un de 43000 participants environ, l’autre de 30000 participants environs) montrent une efficacité de 90% appx ce qui veut dire que ceux qui l’ont reçu sont 9 fois moins infectés que les autres. Par comparaison, le vaccin de la grippe est efficace en moyenne qu’à 30% à 60% en fonction des années.
Concrètement, pour le vaccin Pfizer-BioNTech, les résultats ont porté sur 170 cas de Covid-19 symptomatiques : 8 cas sont survenus dans le groupe des volontaires vaccinés contre 162 cas dans le groupe placebo ; pour le vaccin Moderna, sur 196 cas de Covid-19 symptomatiques, 11 sont survenus dans le groupe des volontaires vaccinés contre 185 cas dans le groupe placebo. Cette efficacité ne variait pas dans différentes les catégories d’âge et de sexe, et chez les personnes souffrant de problèmes médicaux sous-jacents, ainsi que chez les participants ayant eu une infection antérieure par le SARS-CoV-2 (ceux qui avaient une sérologie positive à l’inclusion).
La grande majorité des effets secondaires observés lors des essais cliniques se manifestent le lendemain de la vaccination et durent habituellement moins de 3 jours. Ils sont classiques et relativement attendus et fréquents : rougeur au point d’injection, fatigue, maux de tête, douleurs musculaires, frissons ou fièvre. Les effets généraux sont plus fréquents après la 2ème dose de vaccin et chez les personnes plus jeunes. Ils sont le plus souvent légers à modérés et durent en moyenne 2 à 3 jours. Dans le groupe placebo, 23 % des sujets ayant reçu le placebo (une solution d’eau salée) ont rapporté des maux de tête (contre 59 % dans le groupe vacciné) et 23 % ont rapporté une fatigue (contre 65 % dans le groupe vacciné) dans les 7 jours suivant la 2ème dose dans l’essai clinique de Moderna.
Autre effet indésirable, la survenue d’adénopathie(s) axillaire(s) plus fréquente(s) dans le groupe des volontaires vaccinés (0,3 et 1,1 % dans les essais de Pfizer-BioNTech et Moderna respectivement) que parmi ceux ayant reçu le placebo.
Dans l’essai de phase 2/3 du vaccin de Pfizer-BioNTech, la fréquence des événements indésirables graves n’est pas supérieure dans le groupe « vaccin » par rapport au groupe « placebo » (0,6 % dans le groupe des vaccinés, 0,5 % dans le groupe ayant reçu le placebo). C’est la même chose dans l’essai Moderna (1 % dans les deux groupes). La plupart de ces événements ont été considérés par les investigateurs comme non liés au vaccin.
Les vaccins de Pfizer-BioNTech, Moderna et AstraZeneca n’ont pas été testés en population pédiatrique. La vaccination n’est donc pas indiquée dans cette population.
Les essais cliniques de phase 2/3 des vaccins à ARN n’ont pas montré d’effets indésirables dans les populations des sujets présentant des facteurs de risque de Covid grave (diabète, obésité, âge élevé). Ils n’ont cependant pas inclus de personnes très âgées (plus de 85 ans).
L’HAS recommande d’éviter le vaccin de Pfizer-BioNTech chez les personnes présentant des antécédents d’allergies graves de type anaphylactique (réaction rapide et grave avec atteinte respiratoire ou digestive), dans l’attente de données complémentaires.
Par ailleurs, la vaccination est contre-indiquée aux personnes ayant des antécédents d’allergie sévère à l’un des composants du vaccin.
En ce qui concerne le risque d’une vaccination d’une personne ayant déjà eu une infection par le SARS-CoV-2, les essais cliniques de phase 3 de Pfizer-BioNTech et Moderna ne comportent pas de données suffisantes à ce sujet (des personnes dont la sérologie témoignaient d‘une infection antérieure ont été incluses, mais elles étaient peu nombreuses).
Il existe l’hypothèse selon laquelle cette réponse inflammatoire pourrait être délétère chez certains individus ayant un terrain les prédisposant aux réactions inflammatoires, voire aux maladies auto-immunes.
Dans l’essai clinique de phase 2/3 de Pfizer/BioNTech, un antécédent de maladie dysimmunitaire n’était pas un critère d’exclusion, à la condition qu’elle ne fût pas instable. Avec un suivi médian de 2 mois après la 2ème dose vaccinale, il n’y a pas eu de signal de poussées de maladie dysimmunitaire.
Le vaccin d’AstraZeneca utilise un adenovirus du chimpanzé comme vecteur viral. Du fait de leur construction, quand les vecteurs adenoviraux non replicatifs infectent les cellules, aucun autre virus n’est produit.
Quand ils sont replicatifs, après l’infection de la cellule, celle-ci fabrique la protéine virale d’intérêt pour stimuler notre système immunitaire et le virus est répliqué pour infecter davantage de cellules. Cette situation imite en quelque sorte plus fidèlement l’infection virale.
Le vaccin contre la dengue, le vaccin de Merck contre le virus Ebola (celui-ci à base d’un virus replicatif) qui a permis de vacciner des dizaines de milliers de personnes.
Sur près de 24000 volontaires qui ont participé à ces essais, seul un patient à qui ce vaccin a été administré a connu un « effet indésirable grave susceptible d’être lié » à cette injection (un cas de myélite transverse, une atteinte neurologique rare) qui avait motivé l’interruption temporaire de l’essai début septembre. L’efficacité du vaccin tous schémas posologiques confondus est de 70% (90% pour la demi-dose suivie de la dose complète et 62% pour le schéma à 2 doses complètes). Le paradoxe de ce résultat à confirmer pourrait être un artefact et fera l’objet d’un nouvel essai, sachant que le bras comportant la demi-dose n’incluait pas des personnes >55 ans, une population plus vulnérable au virus. Toutefois, chez cette même population, l’efficacité du vaccin reste supérieure pour le schéma avec la faible dose.
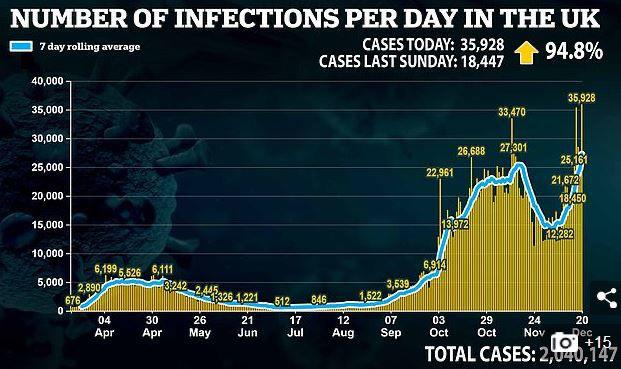
Une variante du Sars-Cov-2 est à l’origine d’une nouvelle vague épidemique en Angleterre. Elle représente 70-90% des nouveaux cas dans une région.
La variante anglaise comporte 17 mutations par rapport au coronavirus original, un vrai « exploit » car les mutations ne se font pas par « paquets » aussi importants.. chez le mutant B1.1.7 cinq mutations affectent la protéine Spike qui sert au coronavirus à pénétrer dans les cellules pour les infecter. Ce variant est 70% plus transmissible par rapport au virus original parce que ces mutations augmentent sa capacité de s’arrimer aux cellules (changement de la conformation spatiale de la protéine spike) et parce qu’ils le rendent plus invisible par l’organisme et augmentent sa capacité d’augmenter la charge virale chez les patients.
Le virus masque sa présence au système immunitaire: la replication de ce virus dans les cellules entraîne une plus faible inflammation et production d’interférons, des cytokines qui participent à l’efficacité de la réponse immunitaire. Alors que le SARS-CoV active 11 marqueurs de gènes pro-inflammatoires sur les 13 types possibles, le SARS-CoV-2 en active seulement 5. Cette faible réponse immunitaire explique pourquoi le virus parvient à se développer si rapidement et aussi la légèreté voire l’absence de symptômes chez de nombreux patients, qui possèdent sans le savoir une très forte charge virale et sont donc susceptibles de propager la maladie insidieusement.
La recrudescence peut être aussi due aux supercontaminateurs ou superpropagateurs (Superspreaders). Il s’agit des individus qui contaminent un nombre d’individus supérieur à la moyenne: alors que chaque malade contamine en moyenne entre 0,73 et 2,28 personnes, un superspreader peut contaminer plusieurs dizaines!! Ce qui rejoint le principe de Pareto: 80% des effets sont dus seulement à 20% des causes.
C’est ce qu’il s’est passé aux Contamines-Montjoie, à une station de ski en Autriche, au rassemblement religieux à Mulhouse ou avec la chorale à Washington au début de la pandémie..
On ne sait pas s’il provoque des formes plus graves et le vaccin devrait être efficace contre cette nouvelle mutation car notre organisme produit plusieurs anticorps contre des cibles bien différentes. Des mutations identiques à cette variante ont été détectées déjà en afrique du sud et en Europe (Danemark, Italie, Pays-Bas) et en France.
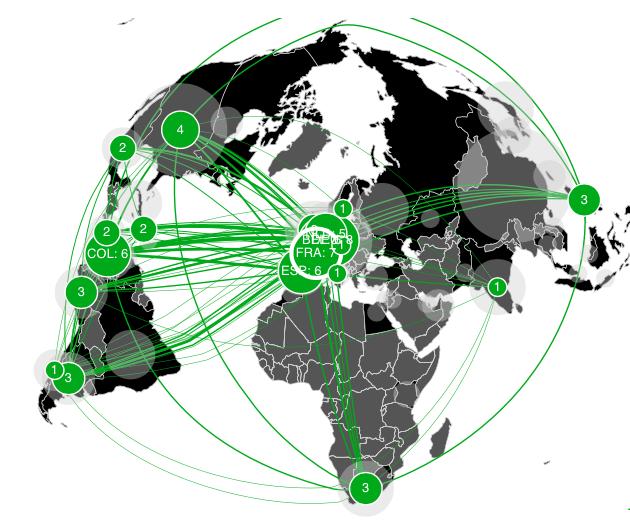
Aujourd’hui près de 80 essais cliniques avec des vaccins antiCovid 19 recrutent des patients dont 7 en France (https://covid-nma.com/vaccines/mapping/).
Les vaccins mis sur le marché répondent à des standards très élevés puisque la priorité des autorités de santé est de fournir des vaccins sûrs et efficaces. Dans ce contexte, les effets graves de la vaccination restent rares (<1 cas/100 000 personnes vaccinées). Le vaccin seul ne peut pas résoudre l’épidémie à lui tout seul car il faudrait couvrir au moins 70% de la population mondiale pour obtenir une immunité suffisante pour arrêter la propagation du virus avant que celui-ci ne mute suffisamment pour rendre le vaccin inefficace..
En attendant, se vacciner permettra de transformer l’épidémie en maladie bénigne un peu comme la grippe, ce qui nous permettrait de nous côtoyer à nouveau en courant moins de risques.
Rédigé par une amie d'Herbéo, ingénieure en biotechnologie.